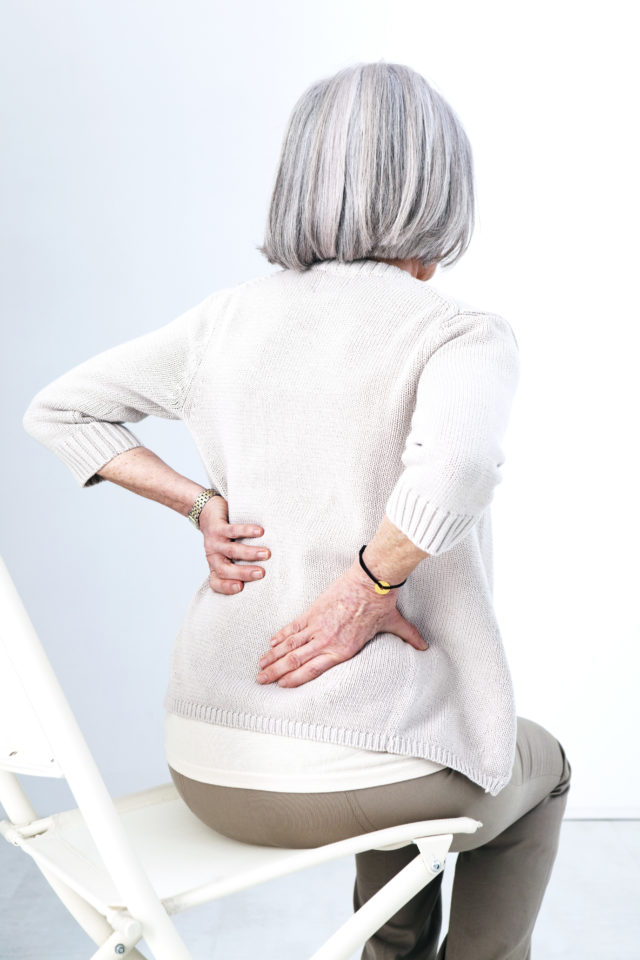
La spondylarthrite ankylosante est une inflammation chronique des articulations, caractérisée par une atteinte du rachis et du bassin. Elle se manifeste par des poussées douloureuses entrecoupées d’accalmies. Elle peut parfois évoluer vers un enraidissement des articulations touchées. Le point sur cette maladie rhumatismale.
La spondylarthrite ankylosante, c’est quoi?
Les spondyloarthrites représentent un vaste groupe de rhumatismes inflammatoires. Leurs symptômes peuvent être proches avec atteinte du rachis mais aussi des articulations des membres. Il est parfois difficile de les différencier.Outre la spondylarthrite ankylosante (50 % des cas), on trouve parmi ces spondylo-arthrites :• les rhumatismes liés aux maladies inflammatoires chroniques de l’intestin (MICI) (maladie de Crohn, rectocolite hémorragique) ;• le rhumatisme lié au psoriasis;• les arthrites réactionnelles :- dans la maladie périodique : maladie héréditaire caractérisée par des poussées de fièvre, des douleurs articulaires et des douleurs abdominales pendant 2 à 3 jours,- dans le syndrome de Fiessinger-Leroy-Reiter qui associe une inflammation articulaire à une atteinte urologique, oculaire et digestive,- dans certaines infections digestives à Yersinia (bactérie).
Qui est atteint de spondylarthrite ankylosante ?
La spondylarthrite ankylosante se déclare souvent entre 20 et 30 ans, mais parfois à l’adolescence ou à un âge plus tardif.Plus fréquente chez l’homme, elle peut néanmoins toucher les deux sexes. Chez les patientes, on diagnostique de plus en plus de formes mineures, qui passaient complètement inaperçues auparavant.En France, environ 180 000 personnes souffrent d’une spondylarthrite (soit 0,3 % de la population française). Les patients atteints présentent souvent en commun un terrain génétique particulier. Ils sont fréquemment porteurs du gène HLA (Human Leucocyte Antigene) B 27.
Spondylarthrite ankylosante : quelles lésions articulaires ?
La spondylarthrite ankylosante débute par une inflammation aiguë de l’enthèse (enthésite), la partie de l’os où s’insèrent les tendons, ligaments et capsules (enveloppes entourant les articulations).
Cette inflammation se résorbe en laissant une cicatrice constituée de tissus fibreux, qui va s’ossifier petit à petit. Cette ossification, visible à la radiographie, est nommée «enthésophyte».
Quels sont les facteurs favorisant la spondylarthrite ankylosante ?
Les causes de la maladie restent encore inconnues, mais les scientifiques ont repéré plusieurs facteurs favorisants.
Le terrain génétique
Il n’est pas rare que plusieurs membres d’une même famille soient atteints. En effet, certains facteurs génétiques engendreraient une prédisposition à développer une spondylarthrite ankylosante.Par exemple, 80 à 90 % des patients qui souffrent de spondylarthrite ankylosante sont porteurs du gène HLA (Human Leucocyte Antigene) B 27, présent chez 7 à 8 % des Français. Cependant, on peut porter ce gène et ne jamais présenter la maladie, ou à l’inverse, avoir la maladie sans posséder ce gène.
Un dérèglement du système immunitaire
Certains facteurs, notamment la présence du gène HLA B27, semblent provoquer une mauvaise réponse immunitaire. Ainsi, dans la spondylarthrite ankylosante, le corps fabrique parfois des anticorps dirigés contre lui-même, comme dans certaines maladies auto-immunes.
Des facteurs environnementaux peut-être en cause
Le tabac et la modification durable du microbiote (flore intestinale) sont les deux principales hypothèses avancées.
Les symptômes de la spondylarthrite ankylosante
La spondylarthrite ankylosante se manifeste au début par des poussées de douleurs dorsales qui peuvent paraître banales. Ces crises durent quelques jours à quelques semaines et finissent par se calmer. Dans ce contexte, le diagnostic peut être posé jusqu’à huit ans après le début de la maladie, ce qui retarde d’autant la prise en charge médicale.
C’est pourquoi, en cas de douleur de la colonne vertébrale, certains symptômes évocateurs doivent alerter le patient et l’inciter à consulter :
■les douleurs de la colonne vertébrale sont de type «inflammatoire» : elles se déclarent plutôt la nuit et réveillent la personne vers deux ou trois heures du matin et elles ne sont pas calmées par le repos ;
■des douleurs surviennent dans une fesse, parfois dans les deux et parfois «à bascule» ;
■un talon (ou les deux) est douloureux (talalgie) le matin au réveil, et la situation s’améliore peu à peu lors de la marche ;
■un doigt ou un orteil gonfle ;
■une raideur d’une ou plusieurs autres articulations (genoux, chevilles, épaules…) est présente le matin au réveil et dure plus d’une demi-heure ;
■les douleurs sont associées à une fatigue importante;
■les crises douloureuses perdurent pendant au moins trois mois, et ont tendance à durer de plus en plus longtemps.
Le diagnostic de la spondylarthrite ankylosante
Le diagnostic précoce de la spondylarthrite ankylosante permet de mettre en place une prise en charge rapide et efficace. Elle a pour objectifs d’atténuer les symptômes et d’éviter les complications (notamment l’enraidissement de la colonne vertébrale ou des articulations en mauvaise position).
C’est pourquoi il est important de consulter rapidement en présence de symptômes évoquant la maladie.
Le médecin traitant examine le patient et l’interroge sur ses symptômes de manière approfondie.
Il lui prescrit ensuite des examens :
■des analyses sanguines. Elles permettent de rechercher les signes d’une éventuelle inflammation et la présence d’auto-anticorps ;
■des radiographies de la colonne vertébrale, du bassin. Elles aident à localiser les premières atteintes articulaires dans les zones douloureuses du corps.
Pour préciser le diagnostic, le médecin prend l’avis d’un rhumatologue.
Si les résultats du bilan initial n’apportent pas assez d’éléments, le médecin prescrit d’autres examens, en fonction des atteintes liées à la maladie :
■une IRM et/ou un scanner des articulations sacro-iliaques et du rachis ;
■une échographie des articulations périphériques douloureuses (examen utilisant les ultrasons).
Si le rhumatologue l’estime nécessaire, des analyses de sang complémentaires sont effectuées. Elles permettent de rechercher d’éventuelles prédispositions génétiques au développement de la spondylarthrite ankylosante (recherche du gène HLA B). Enfin, en cas d’atteintes de la peau ou de l’œil, l’avis d’un dermatologue ou d’un ophtalmologue est parfois nécessaire. Le diagnostic final de spondylarthrite ankylosante repose sur un ensemble d’éléments obtenus grâce à ces différents bilans.
Reconnaissance de la spondylarthrite ankylosante en ALD
Si votre spondylarthrite ankylosante nécessite un traitement de fond, votre médecin traitant peut demander sa reconnaissance en affection de longue durée (ALD).
Les examens et les soins en rapport avec la maladie sont alors pris en charge à 100 % sur la base des tarifs de l’Assurance Maladie.
L’évolution de la spondylarthrite ankylosante
En début de maladie, l’évolution de la spondylarthrite ankylosante est imprévisible. Il n’y a pas de lien entre l’intensité de la douleur et le développement de l’ankylose.
Les traitements actuels permettent le plus souvent de bien limiter les poussées et leurs conséquences. Un suivi médical rigoureux est indispensable pour adapter le traitement selon les phases de la maladie.
L’évolution est variable selon les patients. La maladie se développe souvent de façon très différente d’une personne à l’autre.
Parfois, la spondylarthrite reste peu évolutive et n’entraîne pas de conséquences importantes. Ces formes mineures semblent plus courantes chez les femmes.
La plupart des malades souffrent de formes intermédiaires de la spondylarthrite.
Chez d’autres patients, la spondylarthrite ankylosante devient de plus en plus sévère, avec des crises de plus en plus fréquentes. Des symptômes légers peuvent même persister pendant les périodes de rémission. L’inflammation gagne un nombre croissant d’articulations (par exemple, elle s’étend tout au long de la colonne vertébrale). Les zones atteintes peuvent s’enraidir progressivement jusqu’à l’ankylose totale, ce qui entraîne une déformation et une gêne très importantes.
Dans certains cas, à un stade avancé de la maladie, la cambrure normale de la colonne lombaire disparaît et le dos est voûté (cyphose dorsale). Lorsque les articulations périphériques sont touchées, leur mobilité peut aussi être limitée.
En cas d’atteinte de l’œil, l’apparition de cicatrices gênant la vision est possible. Pour prévenir et dépister ces complications éventuelles, une surveillance ophtalmologique est programmée
Les objectifs du traitement de la spondylarthrite ankylosante
La spondylarthrite ankylosante nécessite une prise en charge globale comprenant un traitement médicamenteux, des soins de rééducation et de réadaptation et des mesures sociales et professionnelles.
Tous ces éléments sont aussi importants les uns que les autres pour :
■lutter contre la douleur liée à l’inflammation ;
■éviter l’enraidissement et prévenir d’éventuelles complications ;
■améliorer votre qualité de vie.
L’équipe médicale assurant la prise en charge se compose du médecin traitant, et d’autres professionnels de santé selon les besoins : rhumatologue, spécialiste de médecine physique et de réadaptation, ophtalmologiste, dermatologue ou gastro-entérologue, chirurgien orthopédique, masseur-kinésithérapeute, pédicure-podologue, ergothérapeute…
Sources et Crédit textes : www.ameli.fr/assure/sante//themes/spondylarthrite-ankylosante